Перейти к:
Частота использования пероральных антикоагулянтов в реальной клинической практике у пациентов, госпитализированных с острым ишемическим инсультом
https://doi.org/10.15829/1560-4071-2022-5149
Аннотация
Цель. Оценить частоту назначения прямых оральных антикоагулянтов на амбулаторном и стационарном этапах у пациентов, госпитализированных с острым нарушением мозгового кровообращения (ОНМК) по ишемическому типу.
Материал и методы. В открытое обсервационное проспективное исследование в условиях реальной клинической практики включено 114 больных с фибрилляцией предсердий (ФП), госпитализированных с подтвержденным ОНМК.
Результаты. Только 26,3% больных с ФП, госпитализированных с подтвержденным диагнозом ишемического инсульта, принимали антикоагулянты (из них 70% — ПОАК, 30% — варфарин). При этом среди принимающих варфарин только у одного больного международное нормализованное отношение (МНО) оказалось в пределах нормативных значений на момент госпитализации (МНО 2,6). Во всех остальных случаях МНО было <2. Из 105 пациентов, выписанных на амбулаторный этап, 93 (88,6%) больным назначены антикоагулянты, причем в большинстве случаев (89 (84,8%)) были назначены ПОАК. 4 (3,8%) пациентов настояли на продолжении приема варфарина. Причины неназначения пероральных антикоагулянтов: 4 (33,3%) пациентам была диагностирована в период госпитализации язвенная болезнь в стадии обострения, 2 (16,7%) — геморрагическая трансформация ишемического очага.
Заключение. Одной из частых причин развития ОНМК у пациентов с ФП остается отказ от приема пероральных антикоагулянтов на амбулаторном этапе или отсутствие достаточного контроля МНО при приеме варфарина.
Для цитирования:
Тавлуева Е.В., Савкова О.Н., Зернова Е.В., Бернс С.А., Драпкина О.М. Частота использования пероральных антикоагулянтов в реальной клинической практике у пациентов, госпитализированных с острым ишемическим инсультом. Российский кардиологический журнал. 2022;27(12):5149. https://doi.org/10.15829/1560-4071-2022-5149
For citation:
Tavlueva E.V., Savkova O.N., Zernova E.V., Berns S.A., Drapkina O.M. Prevalence of oral anticoagulant therapy in clinical practice in patients hospitalized with acute ischemic stroke. Russian Journal of Cardiology. 2022;27(12):5149. (In Russ.) https://doi.org/10.15829/1560-4071-2022-5149
Во всем мире фибрилляция предсердий (ФП) является наиболее распространенной устойчивой аритмией у взрослых и ассоциируется со значительной смертностью, что увеличивает нагрузку на общественное здоровье и экономику здравоохранения [1]. В настоящее время предполагаемая распространенность ФП у взрослых в общей популяции составляет от 2% до 4% [1], и вследствие увеличения продолжительности жизни среди населения в целом и активизации поиска недиагностированной ФП ожидается рост в 2,3 раза [2]. Пожилой возраст является наиболее значимым фактором риска развития ФП. Многоцентровое когортное исследование (2015) на популяционном уровне показало увеличение распространенности ФП при увеличении возраста населения. Так, для китайцев в возрастной группе 65-74 лет распространенность ФП составила только 3,4% (95% доверительный интервал (ДИ) 1,4-7,0), тогда как в возрастной группе 75-84 лет — 8,6% (95% ДИ 4,6- 14,9); для нелатиноамериканских чернокожих — 4,9% (95% ДИ 3,1-7,3) и 10,6% (95% ДИ 7,2-15,1), соответственно; для латиноамериканцев — 7,3% (95% ДИ 4,7- 10,7) и 9,4% (95% ДИ 5,9-14,4), соответственно; для неиспаноязычных белых — 13,4% (95% ДИ 10,6-16,7) и 19,6% (95% ДИ 15,6-24,3), соответственно [3].
ФП — частая причина развития тромбоэмболических осложнений (ТЭО), наиболее грозным из которых является острое нарушение мозгового кровообращения (ОНМК). Вероятность развития ОНМК у больных ФП увеличивается в 3-5 раз, составляя ежегодно ~3 млн случаев [4]. Примечательно, что пароксизмальная форма ФП увеличивает риск ОНМК в той же степени, как и персистирующая или постоянная. ОНМК, связанное с ФП, характеризуется большей степенью поражения головного мозга, чаще приводит к инвалидизации пациентов и летальным исходам [5]. Учитывая более высокую степень риска развития инсульта и смерти среди пациентов с ФП с ≥1 фактором риска ОНМК по шкале CHA2DS2- VASc, сегодня на первое место в профилактике развития ОНМК и других ТЭО у пациентов с ФП выходят прямые пероральные антикоагулянты (ПОАК) [6]. Согласно метаанализам, ПОАК значительно снижают риск развития ОНМК (на 64%) и смертность от всех причин (на 26%) по сравнению с контрольной группой или плацебо [7][8].
Однако, несмотря на существование возможности бесплатного обеспечения антикоагулянтами больных ФП, одной из наиболее актуальных проблем в реальной клинической практике остается низкая комплаентность пациента к антикоагулянтной терапии. Российские исследователи показали, что у больных ФП наиболее неблагоприятным прогностическим фактором развития жизнеугрожающих и летальных осложнений на фоне приёма варфарина является низкая приверженность к модификации образа жизни и лекарственной терапии [9].
Данные факты послужили поводом для изучения частоты применения ПОАК у больных, госпитализированных в Региональный сосудистый центр ГБУЗ "Городская клиническая больница имени Ф.И. Иноземцева ДЗМ" с диагнозом ОНМК.
Цель: оценить частоту назначения ПОАК на амбулаторном и стационарном этапах у пациентов, госпитализированных с ОНМК по ишемическому типу.
Материал и методы
В открытое обсервационное проспективное исследование в условиях реальной клинической практики включено 114 больных ФП, госпитализированных в Региональный сосудистый центр ГБУЗ "Городская клиническая больница им. Ф. И. Иноземцева ДЗМ" с января по июнь 2019г с диагнозом ОНМК. Диагноз был подтвержден методом компьютерной томографии (КТ) головного мозга, которая проводилась в приемном отделении всем пациентам в течение 40 мин от момента госпитализации. У всех пациентов при госпитализации был проведен сбор анамнеза на предмет приема антикоагулянтов на амбулаторном этапе. В случае, если тяжесть состояния больного не позволяла получить у него информацию, данные собирались методом телефонного разговора с родственниками. Исследование было выполнено в соответствии со стандартами надлежащей клинической практики (Good Clinical Practice) и принципами Хельсинкской декларации. Все пациенты подписали информированное согласие на участие в исследовании.
Критерии включения: возраст старше 18 лет; установленный диагноз ишемического ОНМК (кардиоэмболический подтип по критериям ТОAST) на основании клинических данных КТ головного мозга; установленный в анамнезе или на момент госпитализации факт наличия любой формы ФП; риск кардиоэмболических осложнений по шкале CHA2DS2- VASc (≥1 у мужчин и ≥2 у женщин); подписанное больным информированное согласие для участия в исследовании.
Критерии исключения: противопоказания для назначения ПОАК в связи с наличием сопутствующей патологии; отказ пациента от участия в исследовании; показания для приема дезагрегантов (инфаркт миокарда <12 мес., коронарная реваскуляризация <6 мес.). Исследование проводилось в период госпитализации и составило в среднем 10 (8; 16) дней.
Большая часть наблюдаемых были женщины — 72 (63,2%) пациентки, 42 (36,8%) — мужчины, средний возраст составил 78,7 (69,1; 85,3) лет и 70,2 (61,3; 78,9) лет, соответственно, р<0,05. Большинство больных (78,3%) имели >3 баллов по шкале CHA2DS2-VASc, что подтверждает высокий риск развития ишемического инсульта. Наряду с этим также большая часть пациентов (69,1%) характеризовались высоким риском развития геморрагических осложнений (>3 баллов) по шкале HAS-BLED. Тяжесть ОНМК оценивалась при госпитализации и при выписке больного на основании функциональных шкал (Римермид, Рэникин, NIHSS). Всем пациентам выполнялось ультразвуковое дуплексное сканирование брахиоцефальных артерий.
Работа выполнена в соответствии с Хельсинкской декларацией, одобрена локальным этическим комитетом учреждения.
Для статистического анализа использовался стандартный пакет прикладных программ 10.0 "Statsoft Inc., США". Для принятия решения о виде распределения использовался критерий Шапиро-Уилка. При распределении переменных, отличном от нормального, данные представлялись в виде медианы и межквартильного размаха (Me: 25; 75). Различия считались достоверными при уровне значимости р<0,05.
Результаты
Тактика ведения всех пациентов с диагнозом ОНМК соответствовала порядку оказания медицинской помощи больным ОНМК (приказ Министерства здравоохранения РФ от 15 ноября 2012г № 928н).
Основные клинико-анамнестические характеристики обследованных больных представлены в таблице 1. Значимые стенозы брахиоцефальных артерий (>50%) встречались лишь у 4,4% пациентов, у такого же числа больных имелся перенесенный ранее инфаркт миокарда, примерно треть пациентов характеризовалась снижением скорости клубочковой фильтрации (СКФ) и наличием сахарного диабета 2 типа, 10,5% пациентов ранее уже переносили ОНМК.
Согласно существующим рекомендациям по ведению больных ФП [6][10], все пациенты на амбулаторном этапе должны были принимать антикоагулянты. У 12 (10,5%) пациентов не удалось выяснить факт приема лекарственных препаратов на амбулаторном этапе из-за тяжести состояния, наличия афазии, контакт с родственниками отсутствовал.
Из оставшихся 102 пациентов только 30 (29,4%) больных принимали антикоагулянты (21 — ПОАК, 9 — варфарин). При этом среди принимающих варфарин только у одного больного международное нормализованное отношение (МНО) оказалось в пределах нормативных значений на момент госпитализации (МНО 2,6). Во всех остальных случаях МНО было <2. Среди пациентов, принимающих ПОАК, у 15 из 21 (71,4%) человек дозы были ниже рекомендованных с учетом уровня СКФ. Остальные пациенты — 72 (70,6%) человека не принимали антикоагулянты, из 72 пациентов 9 (12,5%) принимали АСК или клопидогрел на амбулаторном этапе (табл. 2).
В период госпитализации в связи с наличием ОНМК пациентам назначалась ацетилсалициловая кислота (АСК) в дозе 100 мг, в случае выраженного пареза или плегии конечностей — низкомолекулярные гепарины с целью профилактики ТЭО. В последующем назначение антикоагулянтов осуществлялось согласно правилу Динера, в зависимости от тяжести ОНМК. Средние показатели тяжести ОНМК при госпитализации и на момент выписки из стационара представлены в таблице 3. В динамике отмечалось достоверное (p<0,05) снижение количества баллов по шкале NIHSS и увеличение (p<0,05) по шкале мобильности Ривермид. Перед переводом пациентов с приема АСК на прием пероральных антикоагулянтов в случае тяжелого ОНМК (NIHSS >8 баллов) выполнялась контрольная КТ для исключения геморрагической трансформации ишемического очага. В период госпитализации при переводе больных на пероральные антикоагулянты значимых геморрагических осложнений, требующих отмены препарата, выявлено не было.
Таблица 1
Клинико-анамнестические характеристики больных
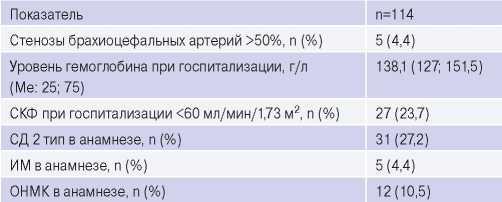
Сокращения: ИМ — инфаркт миокарда, ОНМК — острое нарушение мозгового кровообращения, СД — сахарный диабет, СКФ — скорость клубочковой фильтрации.
Таблица 2
Частота приема антитромботических препаратов на амбулаторном этапе и при выписке из стационара
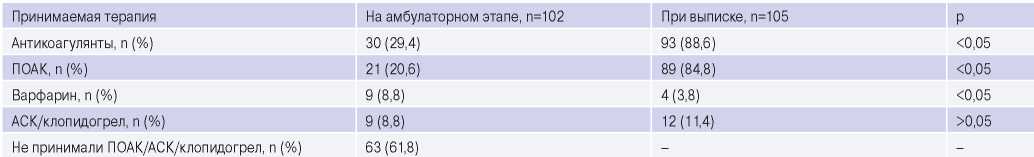
Сокращения: АСК — ацетилсалициловая кислота, ПОАК — прямые пероральные антикоагулянты.
Таблица 3
Оценка тяжести неврологического дефицита при госпитализации и при выписке больных с ОНМК

Несмотря на проводимую терапию, 9 (7,9%) пациентов умерли на этапе реанимационного отделения. Причины летального исхода: в 1 (11,1%) случае — тромбоэмболия легочной артерии, в 8 (88,9%) — смерть наступила от прогрессирования полиорганной недостаточности на фоне обширного ишемического ОНМК. Выписаны на амбулаторный этап 105 пациентов. 93 (88,6%) выписанным больным были рекомендованы антикоагулянты на амбулаторный этап, причем в большинстве случаев (89 (84,8%)) были назначены ПОАК согласно современным рекомендациям (табл. 2). Назначение ПОАК при выписке из стационара значимо превышало процент приема ПОАК на амбулаторном этапе до госпитализации по поводу развившего ишемического инсульта (84,8% и 18,4%, соответственно, р<0,05). При выписке пациентов дозы антикоагулянтов на амбулаторный этап подбирались на основании последнего анализа креатинина сыворотки крови и рассчитанного СКФ по формуле Кокрофта-Голта. 4 (3,8%) пациентов настояли на продолжении приема варфарина. В этом случае был рекомендован более жесткий контроль целевого уровня МНО (2-3). В 12 (11,4%) случаях больным на амбулаторный этап был рекомендован прием АСК с последующим определением возможности назначения антикоагулянтов. Причины неназначения пероральных антикоагулянтов: 4 (33,3%) пациентам была диагностирована в период госпитализации язвенная болезнь в стадии обострения, в связи с чем АСК назначалась совместно с ингибиторами протонной помпы.
У 2 (16,7%) пациентов антикоагулянты не были назначены из-за геморрагической трансформация ишемического очага, было рекомендовано рассмотреть возможность их назначения на амбулаторном этапе. На 2 этап реабилитации были переведены 6 (50%) пациентов до наступления сроков назначения пероральных антикоагулянтов согласно критериям правила Динера.
Обсуждение
Низкая частота назначения пероральных антикоагулянтов на амбулаторном этапе с целью профилактики развития ОНМК является не только проблемой в российской популяции пациентов. В глобальном регистре антикоагулянтов при ФП (GARFIELD-AF) была изучена реальная клиническая практика в общей сложности у 57149 (5069 ретроспективных, 52080 проспективных) пациентов с впервые диагностированной ФП и риском инсульта или системной эмболии. В регистр было включено более чем 1 тыс. центров, в 35 странах мира. "GARFIELD-AF" показал, что в целом количество пациентов, которым назначаются ПОАК, существенно увеличилось в ходе исследования с 2013 по 2016гг [11]. Однако процент назначения антикоагулянтов в значительной мере зависел от страны участника регистра.
Так, латиноамериканские страны показали низкий процент назначения ПОАК. Всего в регистр были включены 4162 пациента (2010-2014гг). На момент постановки диагноза ФП 39,9% пациентам были назначены антагонисты витамина К или антиагрегантная терапия и только 21,8% — ПОАК, не относящиеся к антагонистам витамина К. В 14,1% случаев пациенты не получали никакой антитромботической терапии. Доля пациентов со средним и высоким риском, не получавших лечения в участвующих центрах, была самой высокой в Мексике (46,4%) и самой низкой в Чили (14,3%). В течение года наблюдения показатели смертности от всех причин, инсульта и большого кровотечения составили: 5,77 (95% ДИ 5,06-6,56), 1,58 (95% ДИ 1,23-2,02) и 0,99 (95% ДИ 0,72-1,36) на 100 человеко-лет, соответственно, что выше общемировых показателей по всем странам в "GARFIELD-AF" [12].
В то время как в Бельгии процент назначения антикоагулянтов оказался одним из самых высоких в европейских странах: 80,1% пациентов получали антикоагулянты (14,5% — принимали антагонисты витамина K; 65,6% — получали ПОАК), 10,7% пациентов получали антитромбоцитарную терапию и 9,2% пациентов не принимали какую-либо антитромботическую терапию. У пациентов с высоким риском инсульта (CHA2DS2-VASc ≥2) антикоагулянты использовались в 84,3%, оставив 15,7% пациентов незащищенными. У пациентов с низким риском (CHA2DS2-VASc 0-1) антикоагулянты использовались чрезмерно (58,7%) [13].
Российский регистр "ПРОФИЛЬ" (2013-2014гг) показал, что сами врачи не всегда соблюдают клинические рекомендации и в ряде случаев не назначают антикоагулянты, даже при наличии показаний. Полученные результаты продемонстрировали, что достаточно большое количество больных ФП готовы принимать ПОАК, если им предварительно были объяснены все преимущества этих препаратов. Однако больные, ранее принимавшие варфарин, реже соглашались на прием ПОАК. Авторы сделали вывод, что неудобство приема варфарина преувеличено [14]. В нашем исследовании несколько больных отказались заменить варфарин на ПОАК, даже после развития инсульта.
Золотовская И.А. и др. (2017) в своем исследовании "АПОЛЛОН" показали, как меняется менталитет российских врачей со временем, оценив рекомендации при выписке больным с инсультом в разные годы [15]. При выписке из стационара всем пациентам с ФП после инсульта были рекомендованы различные антитромботические препараты. На момент включения в исследование в 2014г антитромботические препараты принимали 95,4% (334 из 350) пациентов, а в 2015г — 86,2% (268 из 311). В 2014г из рекомендованных врачами препаратов 62,3% составлял АСК или клопидогрел, а 37,7% — антикоагулянтные препараты. Ситуация кардинально изменилась в 2015г. Доля назначений АСК и клопидогрела у больных после ОНМК снизилась до 1,6% и 4,2%, соответственно. Необходимость терапии антикоагулянтами в 2015г была отмечена врачами в 95,8% выписных эпикризах.
В настоящем исследовании был отмечен высокий процент назначения антикоагулянтов как в период госпитализации, так и при выписке больного с ОНМК. Все случаи, при которых антикоагулянты не были назначены при выписке, были обоснованы наличием противопоказаний или отсутствием критериев для их назначения, согласно правилу Динера.
Заключение
В нашем исследовании продемонстрировано, что в большинстве случаев пациентам с наличием постоянной формы ФП, которые поступают в стационар с развившимся ишемическим инсультом, определенно в недостаточном проценте случаев проводится антикоагулянтная терапия. При этом на этапе стационарного лечения назначение антикоагулянтов проводилось согласно действующим рекомендациям, ~90% пациентов принимали антикоагулянты на момент выписки из стационара.
Отношения и деятельность: все авторы заявляют об отсутствии потенциального конфликта интересов, требующего раскрытия в данной статье.
Список литературы
1. Benjamin EJ, Muntner P, Alonso A, et al. American Heart Association Council on Epidemiology and Prevention Statistics Committee and Stroke Statistics Subcommittee. Heart disease and stroke statistics — 2019 update: a report from the American Heart Association. Circulation. 2019;139:e56-e528. doi:10.1161/cir.0000000000000659.
2. Staerk L, Sherer JA, Ko D. Atrial fibrillation: epidemiology, pathophysiology, and clinical outcomes. Circ Res. 2017;120:1501-17. doi:10.1161/circresaha.117.309732.
3. Rodriguez CJ, Soliman EZ, Alonso A, et al. Atrial fibrillation incidence and risk factors in relation to race-ethnicity and the population attributable fraction of atrial fibrillation risk factors: the Multi-Ethnic Study of Atherosclerosis. Ann Epidemiol. 2015;25:71-6.e1. doi:10.1016/j.annepidem.2014.11.024.
4. Yiin GSC, Li L, Bejot Y, Rothwell PM. Time trends in atrial fibrillation-associated stroke and premorbid anticoagulation. Stroke. 2019;50:21-7. doi:10.1161/strokeaha.118. 022249.
5. An Y, Ogawa H, Yamashita Y, et al. Causes of death in Japanese patients with atrial fibrillation: the Fushimi Atrial Fibrillation Registry. Eur Heart J Qual Care Clin Outcomes. 2019;5:35-42. doi:10.1093/ehjqcco/qcy033.
6. Hindricks G, Potpara T, Dagres N, et al. 2020 ESC Guidelines for the diagnosis and management of atrial fibrillation developed in collaboration with the European Asso ciation of Cardio-Thoracic Surgery (EACTS): The Task Force for the diagnosis and mana gement of atrial fibrillation of the European Society of Cardiology (ESC) Developed with the special contribution of the European Heart Rhythm Association (EHRA) of the ESC. European Heart Journal. 2021;42(5):373-498. doi:10.1093/eurheartj/ehaa612.
7. Hart RG, Pearce LA, Aguilar MI. Meta-analysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation. Ann Intern Med. 2007; 146:857-67. doi:10.7326/0003-4819-146-12-200706190-00007.
8. Ruff CT, Giugliano RP, Braunwald E, et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a metaanalysis of randomised trials. Lancet. 2014;383:955-62. doi:10.1016/s0140-6736(13) 62343-0.
9. Скирденко Ю. П., Николаев Н. А. Вклад приверженности терапии антикоагулянтами в риск осложнений фибрилляции предсердий. Российский кардиологи ческий журнал. 2019;(2):64-9. doi:10.15829/1560-4071-20192-64-69.
10. Фибрилляция и трепетание предсердий. Клинические рекомендации 2020. Российский кардиологический журнал. 2021;26(7):4594. doi:10.15829/15604071-2021-4594.
11. Haas S, Camm AJ, Bassand JP, et al. Predictors of NOAC versus VKA use for stroke prevention in patients with newly diagnosed atrial fibrillation: Results from GARFIELD-AF. Am Heart J. 2019;213:35-46. doi:10.1016/j.ahj.2019.03.013.
12. Jerjes-Sanchez C, Corbalan R, Barretto ACP, et al. GARFIELD-AF Investigators. Stroke prevention in patients from Latin American countries with non-valvular atrial fibrillation: Insights from the GARFIELD-AF registry. Clin Cardiol. 2019;42(5):553-60. doi:10.1002/clc.23176.
13. Cools F, Wollaert B, Vervoort G, et al. GARFIELD-AF Investigators. Treatment patterns in anticoagulant therapy in patients with newly diagnosed atrial fibrillation in Belgium: re sults from the GARFIELD-AF registry. Acta Cardiol. 2019;74(4):309-18. doi:10.1080/00015385.2018.1494089.
14. Марцевич С. Ю., Навасардян А. Р., Кутишенко П., Захарова А. В. Оценка приверженности к приему новых пероральных антикоагулянтов у пациентов с фибрилляцией предсердий по данным регистра Профиль. Рациональная фармакотерапия в кардио логии. 2014;10(6):625-30. doi:10.20996/1819-6446-201410-6-625-630.
15. Золотовская И. А., Давыдкин И. Л., Дупляков Д. В. Антикоагулянтная терапия у пациентов с фибрилляцией предсердий, перенесших кардиоэмболический инсульт: оценка приверженности к антикоагулянтной терапии в реальной клинической практике (Результаты когортного исследования "АПОЛЛОН"). Российский кардиологический журнал. 2017;(7):105-10. doi:10.15829/1560-4071-2017-7-105-110.
Об авторах
Е. В. ТавлуеваРоссия
Доктор медицинских наук, руководитель регионального сосудистого центра.
Москва
Конфликт интересов:
конфликта интересов нет
О. Н. Савкова
Россия
Заведующий отделением неврологии для больных острым нарушением мозгового кровообращения регионального сосудистого центра.
Москва
Конфликт интересов:
конфликта интересов нет
Е. В. Зернова
Россия
Врач-кардиолог отделения кардиологии для больных с острым инфарктом миокарда.
Москва
Конфликт интересов:
конфликта интересов нет
С. А. Бернс
Россия
Доктор медицинских наук, профессор кафедры терапии и общей врачебной практики.
Москва
Конфликт интересов:
конфликта интересов нет
О. М. Драпкина
Россия
Доктор медицинских наук, профессор, академик РАН, директор.
Москва
Конфликт интересов:
конфликта интересов нет
Дополнительные файлы
Рецензия
Для цитирования:
Тавлуева Е.В., Савкова О.Н., Зернова Е.В., Бернс С.А., Драпкина О.М. Частота использования пероральных антикоагулянтов в реальной клинической практике у пациентов, госпитализированных с острым ишемическим инсультом. Российский кардиологический журнал. 2022;27(12):5149. https://doi.org/10.15829/1560-4071-2022-5149
For citation:
Tavlueva E.V., Savkova O.N., Zernova E.V., Berns S.A., Drapkina O.M. Prevalence of oral anticoagulant therapy in clinical practice in patients hospitalized with acute ischemic stroke. Russian Journal of Cardiology. 2022;27(12):5149. (In Russ.) https://doi.org/10.15829/1560-4071-2022-5149
JATS XML

















































